Passage du pédiatrique à l'adulte

Les enjeux et les difficultés, les avantages, les problèmes qui se posent au moment du passage à l'adulte, etc.
Comment devenir grand ? Comment devenir un adulte ? Toutes ces questions sont déjà compliquées pour un adolescent et sa famille quel que soit son parcours de vie.
Alors que dire des enfants qui sont touchés par une maladie chronique, parfois dès la toute petite enfance. Comment devenir adulte quand on a construit sa vie d’enfant avec une deuxième maison qui est l’hôpital, avec une deuxième famille que sont les soignants. Comment devenir adulte, alors qu’en plein doute de l’adolescence, la maladie chronique est venue s’inviter et qu’on vient de poser ses valises avec une équipe et qu’il faut déjà en changer ?
Cette période qui va permettre de passer d’un suivi pédiatrique à temps complet à un suivi adulte à temps complet est appelé la transition ; elle va permettre le transfert vers cette fameuse équipe adulte.
Cette période est largement décrite et analysée par de nombreux spécialistes des maladies chroniques de l’enfant et correspond un besoin né à la fin du XXe siècle. En effet, au XXe siècle, les progrès de la médecine, notamment de la pédiatrie ont permis de rendre la survie possible pour des enfants atteints de maladies graves puis de rendre la vie possible avec des traitements de plus en plus performants et des espérances de vie qui s’allongent. L’enjeu actuel de la pédiatrie est la qualité de vie, donc comment laisser à l’enfant malade les meilleures chances de devenir un adulte en pleine forme.
La transplantation d’organe à l’âge pédiatrique est un domaine pleinement concerné par la transition. Il s’agit d’enfants suivis souvent depuis très longtemps pour une maladie chronique ayant nécessité une greffe qui représente un traitement mais pas une guérison.
La transition va nécessiter des grandes phases que l’on connaît bien. La première appartient totalement au pédiatre qui va devoir rendre son patient de plus en plus autonome, de le considérer comme son interlocuteur principal et de l’aider dans l’adoption de sa maladie.
La deuxième phase est une phase commune avec les adultes, qui va être organisée et structurée selon chaque centre, avec des consultations communes, des activités communes, des échanges bilatéraux. La dernière phase correspond à l’accueil de ces jeunes adultes dans les structures hospitalières souvent immenses et un peu hostiles du monde des hôpitaux adultes.
Bien évidemment, la transition et le transfert peuvent rencontrer des obstacles d’autant plus difficiles que la maladie est complexe, déséquilibrée par l’adolescence, associée à un ou d’autres handicaps, et que le jeune rencontre des difficultés sociales. Il y a des modèles de transition parfaits mais il y a des transitions catastrophiques qui peuvent malheureusement aboutir à une perte du greffon et un retour en dialyse, et au pire des cas au décès du patient (en transplantation cardiaque notamment). Il faut donc prendre en compte toutes les dimensions médicales, familiales, sociales que constitue un être en croissance.
L’enjeu est d’arriver à ne pas déséquilibrer la maladie chronique, ni mettre en danger le jeune adulte, ni en difficulté les équipes qui vont l’accueillir. Au total, assurer le mieux possible la continuité des soins.
Pour que la transition soit optimale et prépare à un transfert réussi certains point clés sont à souligner :
- Du côté de la considération du jeune adolescent
- Préparer bien en amont l’idée qu’après l’adolescence, l’enfant sera suivi par une autre équipe. Dans le service, nous abordons cette question dès les premières réunions d’information sur la transplantation.
- Rendre l’adolescent acteur de sa maladie, il faut lui raconter son histoire si il était trop petit pour s’en souvenir, il faut lui réexpliquer ce qu’est un donneur, y compris en état de mort encéphalique. Toutes ces questions et notions sont abordées au fur et à mesure des consultations.
- Laisser la possibilité à l’adolescent d’avoir une vision différente de celle de ses parents sur sa propre maladie. Leur expliquer les résultats génétiques si besoin etdiscuter des impacts sur leur descendance.
- Rendre l’adolescent autonome dans son suivi avec, dès 14 ans environ, des consultations qui se feront de plus en plus seules avec l’adolescent, lui remettre son ordonnance en main propre, décider avec lui des jours et créneaux de RDV, décider avec lui des choix thérapeutiques. Lui apprendre la gestion de la pharmacie, des transports, de la sécurité sociale, de la MDPH.
- Connaitre SA maladie
- Connaitre SON traitement
- Connaitre les signes d’alerte
- Savoir lire son bilan
- Savoir identifier les acteurs de SON suivi
- Mettre en place un médecin traitant qui suivra l’adolescent par la suite
- L’aider à prendre confiance en lui et en ses choix, l’aider à prendre soin de lui.
- Du côté de l’équipe médicale pédiatrique
- Organiser des sessions d’Education ThéraPeutique (ETP) pour aider les adolescents à avancer dans ces domaines, avec d’autres patients.
- Soutenir les parents dans le « lâcher-prise ».
- Organiser la transition et le transfert des autres spécialités si l’enfant souffre de plusieurs pathologies.
- Avoir une attention particulière si un déficit cognitif est associé et rend le futur adulte vulnérable.
- Vérifier la structure sociale du futur adulte et l’aider dans les démarches si nécessaire (mineur isolé, enfant placé, difficultés financières majeures).
- Du côté de l’équipe adulte et enfant :
- Identifier les personnes référentes dans les deux équipes (médicales, paramédicales, psychologues).
- Organiser des consultations communes si possible dans des structures adaptées aux adolescents
- Du côté des services d’adulte
- Faire une place à ces jeunes adultes
- Etre indulgent et cadrant pour obtenir une bonne adhésion au nouveau suivi.
- Laisser une place aux parents / aidants si le jeune le souhaite.
Il faut bien imaginer qu’entre théorie et pratique l’écart est grand. Les enfants suivis pour une transplantation d’organe en France sont actuellement environ 1500, répartis sur environ 12 centres spécifiques de greffe rénale pédiatriques, 3 de greffe hépatique et 5 de greffe cardiaque. On parle donc de petits nombres et de petites structures dans lesquelles enfants et parents ont leurs repères, même les yeux bandés. Les adolescents sont tutoyés, interpellés par leurs prénoms, voire par des surnoms, nous connaissons leurs histoires de vie et ils n’ont plus besoin ni de dire ce qu’ils ont, ni ce qu’ils viennent faire. La transition va leur permettre de ne pas se perdre dans le monde du suivi des transplantés adultes où le nombre de patients suivis dépasse les 66 000 ! Les consultations vont plus vite, les RDV sont plus souvent alternés avec le médecin traitant.
Et tout ça se fait au moment où l’adolescent n’a envie que d’une chose : de ne plus entendre parler maladie / hôpital / suivi / ETP …. Il va donc falloir arriver à organiser cela sans trop « surcharger » le suivi, en lui montrant que le suivi bien fait lui épargne du temps. Il va falloir le faire adhérer au projet sinon, on court à l’échec. Ainsi, il faut adapter le programme prévu par chaque équipe au profil particulier de l’adolescent et de son environnement. Certaines équipes utilisent le sport comme moyen de faire passer les messages de la transition3. Encore une fois, c’est lui qui doit devenir l’acteur principal, prendre le volant de son suivi en quelque sorte.
Il existe de nombreux documents accessibles en ligne sur la transition avec notamment un guide rédigé par la filière maladie rare en 2020 qui représentent un véritable support pour que chaque équipe puisse produire son propre programme. Dans les références notées ci-dessous vous trouverez les principaux travaux sur ce sujet. Les centres ayant un programme d’ETP et de transition sont ravis de répondre aux questions des centres qui construisent leur programme. N’hésitez pas !
===================================================
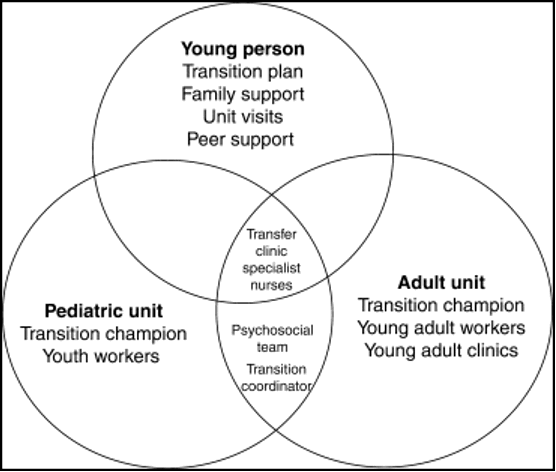
Schématisation de la transition proposée par l’IPNA (International Pediatric Nephrology Association) 1
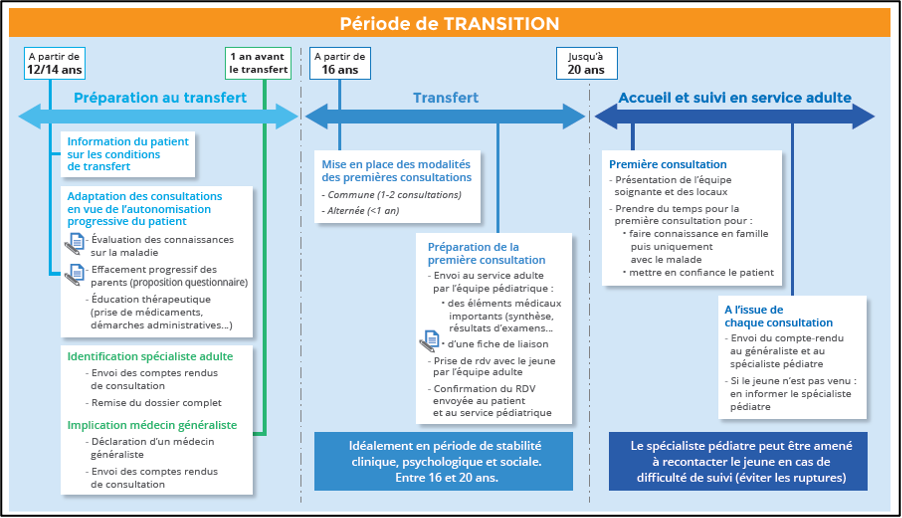
Schématisation de la transition proposée par FilFoie 2
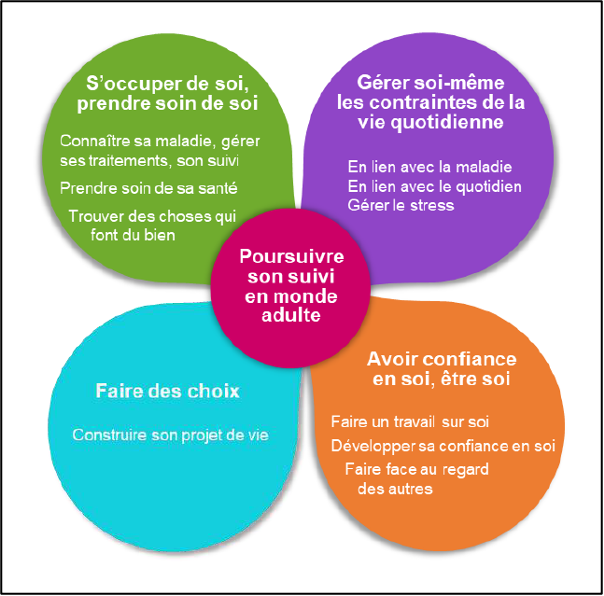
Les 5 dimensions de la transition proposées par le groupe de travail sur la transition, Filière de santé / maladie rare 2020 4

Différents outils publiés proposées par le groupe de travail sur la transition, Filière de santé / maladie rare 2020 4
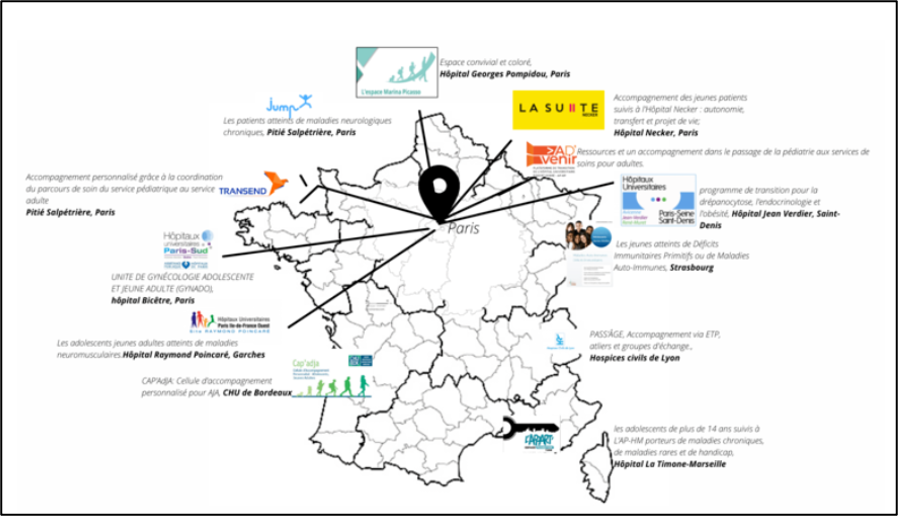
Différents centres de transition hospitaliers identifiés actuellement en France 5
Liens utiles et Références
1 Recommandations IPNA https://www.sciencedirect.com/science/article/pii/S0085253815551193
2 https://www.filfoie.com/infos-patients-grand-public/transition-le-passage-a-lage-adulte/
3 https://www.reso-bordeaux.fr/patients/transition-pediatrique/
4 https://www.filiere-g2m.fr/documentation/publication/131:les-5-dimensions-de-la-transition-dans-le-champ-des-maladies-rares
5 https://transitionmaladiesrares.com/
https://www.filiereorkid.com/transition/
https://www.filiere-g2m.fr/parcours-patients/transition
Programme ORKID « à vos marques prêt partez » https://www.filiereorkid.com/wp-content/uploads/2018/05/Recommandations.pdf
Dr Florentine Garaix
Néphropédiatre en charge du suivi médical des patients transplantés d’organe
CHU Timone-Enfants, Marseille France


N°60, Dr Florentine Garaix, Passage du pédiatrique à l'adulte, Pédiatrique
